

Langues:

Contexte - Dans le courant du dernier siècle, les antibiotiques ont radicalement transformé la façon de traiter les infections. Ils sont un outil essentiel en médecine moderne, mais malheureusement leur utilisation erronée a causé l'émergence de bactéries résistantes.
Qu'en a été la cause et comment es-ce que la propagation de cette résistance peut être limitée?
Dernière mise à jour: 30 septembre 2014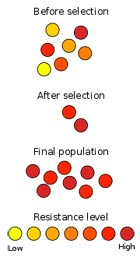
Certaines bactéries sont naturellement résistantes à des antibiotiques 1, d'autres peuvent devenir résistantes à la suite de la mutation de certains de leurs gênes, lorsqu'ils sont exposés à un antibiotique. Cette résistance, naturelle ou acquise, peut se propager à d'autres espèces bactériennes étant donné que le matériel génétique d'une bactérie peut facilement passer de l'une à l'autre, même s'il s'agit d'espèces différentes.
1 Les antimicrobiens sont définis comme des médicaments qui tuent ou empêchent la croissance de micro-organismes vivants. En-dehors des « antibactériens », généralement appelés antibiotiques en raison de leur action contre les infections bactériennes, les antimicrobiens sont notamment composés des médicaments anti-mycobactériens, des antiviraux, des antifongiques et des médicaments antiparasitaires.
Certaines bactéries sont naturellement résistantes à des antibiotiques, d'autres peuvent devenir résistantes à la suite de la mutation de certains de leurs gênes, lorsqu'ils sont exposés à un antibiotique. Cette résistance, naturelle ou acquise, peut se propager à d'autres espèces bactériennes étant donné que le matériel génétique d'une bactérie peut facilement passer de l'une à l'autre, même s'il s'agit d'espèces différentes.
De nombreux traitements disponibles contre des infections bactériennes courantes deviennent de plus en plus inefficaces. Par conséquent, dans certains cas, les malades ne peuvent être correctement soignés par aucun des antibiotiques disponibles. Cette résistance peut retarder et entraver le traitement, et donner lieu, au final, à des complications, voire au décès du malade. De plus, certains patients peuvent avoir besoin de davantage de soins et de l'utilisation d'autres antibiotiques, qui sont plus chers et peuvent avoir des effets secondaires plus graves ; d'autres peuvent avoir besoin de davantage de traitements invasifs, par exemple d'une injection par voie intraveineuse, qui est réalisée à l'hôpital.
Un récent rapport de l'OMS a établi que la résistance des bactéries courantes aux antibiotiques avait atteint des niveaux alarmants dans de nombreuses régions du monde. En Europe, par exemple, on observe une résistance accrue à la plupart des antibiotiques de bactéries courantes telles que l'Escherichia coli, qui est notamment à l'origine d'infections des voies urinaires, le Staphylococcus aureus (le SARM ou Staphylococcus aureus résistant à la méthycilline), le Klebsiella pneumoniae et le Pseudomonas aeruginosa.
L'OMS souligne que par conséquent, les progrès de la médecine moderne, qui dépendent de la disponibilité de médicaments antibactériens efficaces, sont désormais menacés. Par exemple :
Le rapport de l'OMS souligne par ailleurs que très peu d'antibiotiques ont été découverts et développés depuis 1985 pour remplacer ceux qui sont devenus inefficaces.
Des bactéries à l'origine de nombreuses infections courantes pourraient devenir résistantes à un ou plusieurs antibiotique(s) : infection des voies urinaires, pneumonie, infection cutanée, diarrhée, infection du système sanguin. Compte tenu des niveaux élevés de résistance aux céphalosporines signalés pour les bactéries E. coli and K. pneumonia, par exemple, le traitement de graves infections causées par ces bactéries doit désormais reposer en grande partie sur une autre famille d'antibiotiques, qui sont plus chers et pourraient ne pas être disponibles dans les milieux à ressources limitées. De plus, cette solution peut seulement durer tant que ces bactéries ne deviennent pas résistantes à cette autre famille.
Les patients hospitalisés sont particulièrement menacés d'infection par des bactéries très pathogènes et résistantes, appelées infections nosocomiales, qui peuvent être présentes dans les hôpitaux et les cliniques et n'ont aucun lien avec la raison de leur hospitalisation.
Selon le rapport de l'OMS, la première difficulté est liée au manque significatif de surveillance de la résistance aux antibiotiques. En 2001, l'OMS et le Conseil de l'Union européenne ont publié des stratégies et des lignes directrices au niveau mondial afin d'aider les pays à créer des systèmes destinés à surveiller la résistance aux antibiotiques et à mener des initiatives efficaces, notamment des campagnes de sensibilisation du grand public. Aujourd'hui, la préoccupation la plus immédiate et la plus urgente concerne la résistance aux antibiotiques des bactéries courantes.
Conformément à l'OMS, le CEPCM (Centre européen de prévention et de contrôle des maladies) considère que trois domaines stratégiques d'intervention doivent être prioritaires, chacun pouvant jouer un rôle important :
La principale cause de résistance aux antibiotiques chez les humains demeure l'utilisation d'antibiotiques dans la médecine humaine et les antibiotiques utilisés dans la production de denrées alimentaires contribuent très peu au problème. Toutefois, étant donné que les antibiotiques utilisés pour soigner et empêcher des infections bactériennes chez les animaux appartiennent aux mêmes groupes chimiques que ceux utilisés pour les humains, les animaux pourraient contracter des bactéries qui soient résistantes aux antibiotiques également utilisés contre les infections humaines.
| Références: |
|---|
|

This summary is free and ad-free, as is all of our content. You can help us remain free and independant as well as to develop new ways to communicate science by becoming a Patron!